Cancer du col de l'utérus
Le cancer du col de l'utérus et sa prévention
1 - Deux méthodes de prévention du cancer de l’utérus
A - La vaccination contre les papilloma virus (HPV : Human Pappilloma Virus)
|
|
 |
<>Le Haut Conseil de la Santé Publique (<><>HCSP) recommande que la vaccination des jeunes filles puisse être pratiquée entre les âges de 11 et 14 ans. Le HCSP recommande également que l’âge de « rattrapage » soit limité à 20 ans. Cette vaccination de rattrapage est proposée aux jeunes filles et jeunes femmes qui n’auraient pas eu de rapports sexuels.
B - Le dépistage du cancer par frottis du col de l’utérus

C - Le rapport entre la contamination par le papillomavirus et le cancer du col de l'utérus
Dans pratiquement 100% des cas, le génome du papillomavirus (HPV) est présent dans les cellules cancéreuses d’une tumeur du col de l’utérus.
L’infection par le HPV chez des jeunes filles et femmes vierges est très rare. La contamination s’effectue lors d’un rapport sexuel, le HPV étant très répandu. La contamination par le papillomavirus peut commencer dès les premiers rapports sexuels.
D - La prévention de la contamination lors d’un rapport protégé avec un préservatif n’est que partiellement efficace. Toutefois, son utilisation systématique permet de réduire significativement l’incidence de l’infection.
2 – Le HPV et l’épithélium de la muqueuse du col de l’utérus
Les HPV à l’origine d’infections génitales ont pour cibles les cellules épithéliales basales de la muqueuse du col de l’utérus. Il en existe plusieurs sortes, les uns ne provoquant que des lésions bénignes, des verrues génitales. Deux, le HPV16 et le HPV18 sont dits à haut risque car impliqués dans plus de 70% des cancers du col de l’utérus.
Les HPV sont de petits virus mesurant 45 à 55 nanomètres de diamètre.
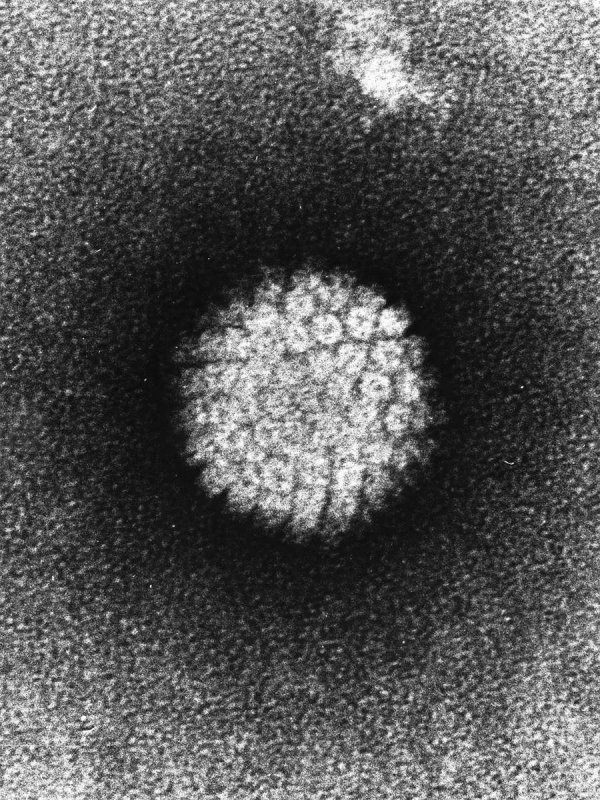
D'après Futura sciences : Le papillomavirus, c’est principalement une affaire d’hommes
Ce sont des virus limités par une capside formée par l’assemblage de nombreux exemplaires de deux protéines appelées L1 et L2. A l’intérieur de la capside se trouve le génome constitué par une molécule d’ADN circulaire portant les gènes indiqués dur le schéma ci-dessous.
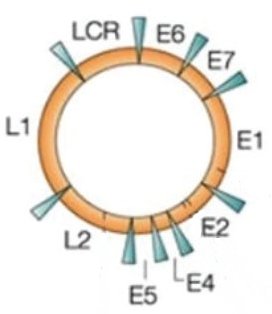
D'après : Les papillomavirus : actualisation des connaissances.
Les études ont montré que la protéine codée par le gène E6 viral provoque la dégradation de la protéine cellulaire codée par le gène suppresseur de tumeur P53. La protéine codée par le gène E7 inhibe l’activité de la protéine cellulaire codée par le gène suppresseur de tumeur Rb.
<>A la suite de microlésions, les virus pénètrent les cellules basales qui sont le siège du renouvellement permanent de l’épithélium.
<> 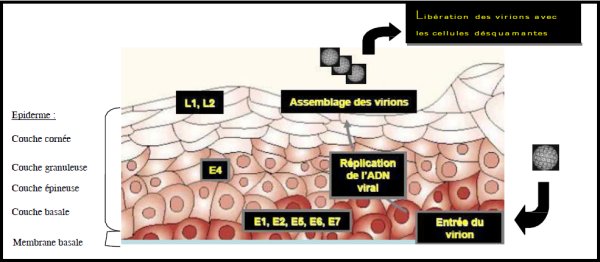
D'après Thèse de A. Rapillard : Les papillomavirus et le cancer du col de l’utérus
<>La figure ci-dessous illustre de façon schématique les évènements survenant suite à l’introduction d’un virus dans la cellule basale où se déroule le cycle viral. <>Ce cycle viral se déroule au cours du trajet de la cellule épithéliale parasitée depuis la base jusqu’à la surface.
<>Il y a de très nombreuses réplications de l’ADN viral et ce n’est que près de la surface que sont synthétisées les protéines de la capside, phénomène qui précède l’assemblage de très nombreuses particules virales ou virions. Ces virions sont libérés à la surface de la muqueuse au cours de la desquamation des couches superficielles épithéliales.<>
3 – Le vaccin et son mode d’action
Il existe actuellement deux vaccins, l’un bivalent contre les deux HPV à haut risque HPV 16 et HPV 18, l’autre quadrivalent contre les deux mêmes HPV et contre deux autres HPV à risque plus faible, HPV 6 et HPV 11 (responsables de « verrues génitales.»)
Les deux vaccins sont constitués par des pseudo-particules virales (VLP, Virus Like Particules) formées par des capsides résultant de l’assemblage des protéines L1 mais ne possédant pas le matériel génétique du virus. Ces VLP sont obtenues par génie génétique en introduisant le gène L1 dans des cellules eucaryotes en culture, levures ou cellules d’insectes. Le gène L1 s’exprime dans ces cellules et les protéines L1 s’assemblent en particules sphériques qui miment le virus.
Le système immunitaire de la personne vaccinée réagit contre les particules vaccinales et il en résulte la production d’anticorps anti protéine L1 dont le taux est illustré par la figure ci-dessous.
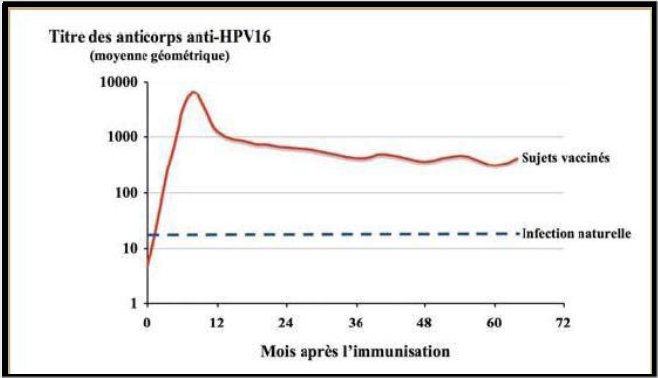
D'après Thèse de A. Rapillard : Les papillomavirus et le cancer du col de l’utérus
<>La figure suivante schématise la façon dont le vaccin protège contre une infection par un papillomavirus.
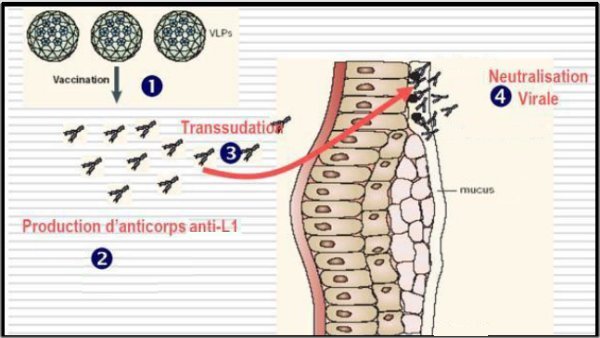
D'après Thèse de A. Rapillard : Les papillomavirus et le cancer du col de l’utérus
Le vaccin bivalent ou tetravalent ne protège que contre l’infection par les HPV 16 et 18 responsables de 70% du cancer du col de l’utérus. Il n’assure pas de prévention contre d’autres HPV plus rares mais pouvant aussi causer le développement d’une tumeur. Enfin le vaccin n’est pas efficace si la personne vaccinée est déjà infectée par le virus.
4 - De l’infection par un papillomavirus au cancer du col de l’utérus.
On dit que le cancer du col de l’utérus est une complication rare d’une infection commune. On peut argumenter cette affirmation à partir des informations ci-dessous qui se rapportent à l’histoire naturelle de cette infection et discuter de l’intérêt du dépistage par la réalisation de frottis.
- On estime que 75% des femmes seront infectées par un virus HPV durant leur vie, mais pas obligatoirement un HPV à haut risque comme les HPV 16 et 18. L’infection est généralement silencieuse sans symptômes apparents.
- 70% des infections disparaissent spontanément à 1 an, et 90% à 3 ans. Cette élimination des virus de l’épithélium du col de l’utérus est l’œuvre du système immunitaire de la femme.
- Chez 5 à 10% des femmes infectées, le système immunitaire n’arrive pas à éliminer les virus et le génome viral persiste dans les cellules de l’épithélium. Il peut persister à l’état latent. Cette persistance de l’infection est nécessaire pour qu’une lésion précancéreuse se développe et se transforme en un cancer.
- L’évolution vers un cancer est induite par un changement dans le génome viral. Sous forme d’une molécule d’ADN circulaire lors d’une infection banale, il s’intègre dans le génome de la cellule épithéliale.
- Suite à cette intégration, il y a modification de l’expression du génome viral avec une surexpression des protéines E6 et E7 qui dégradent respectivement les protéines codées par les gènes suppresseurs de tumeurs P53 et Rb.
- Les concentrations des protéines P53 et Rb deviennent faibles dans les cellules épithéliales, ce qui facilite.l'accumulation d’anomalies génétiques transformant les cellules et conduisant à une multiplication cellulaire non régulée.
- Les tumeurs précancéreuses se forment, révélées par les anomalies des cellules recueillies au cours d’un frottis. Ces lésions deviennent lentement de plus en plus sévères et il faut entre 10 et 20 ans pour qu’elles deviennent des tumeurs cancéreus.
Le schéma suivant illustre les étapes de la cancérisation consécutive à l'infection par un papillomavirus HPV16 ou HPV18 à haut risque et qui peut s'étaler sur plus de 10 ans.
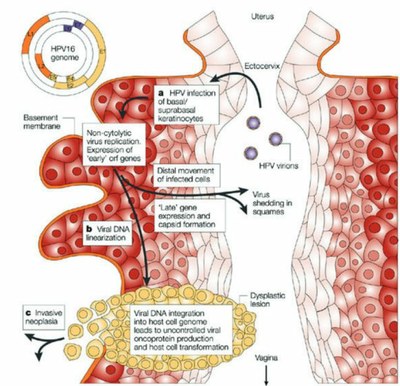
D'après https://microbewiki.kenyon.edu/index.php/HPV_Virology_and_Treatment

